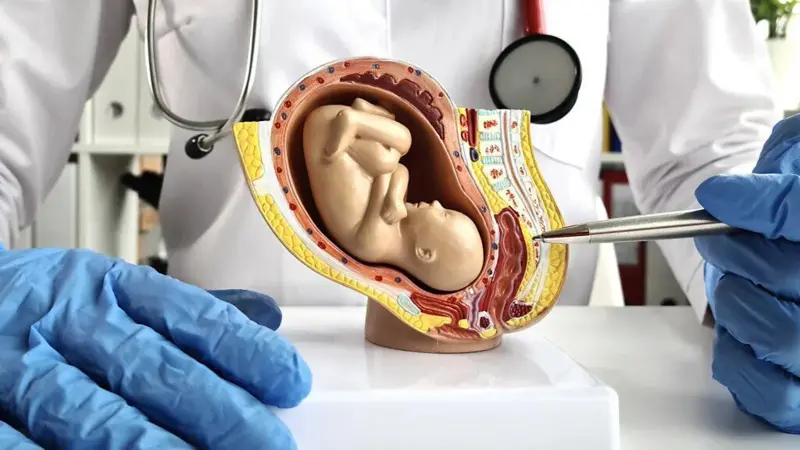
جفتها و رحمهای مصنوعی میتوانند جان نوزادان نارس را نجات دهند، اما چه ملاحظات اخلاقی باید قبل از شروع آزمایشات انسانی مورد توجه قرار گیرند؟
آنچه رخ میدهد چه بسا شبیه به سناریوی یک فیلم عملی-تخیلی بد و بیکیفیت است: نوزادانی که از رحم مادرانشان بیرون آورده شدهاند و در عوض در کپسولهای پر از مایع رشد میکنند. اما این دقیقا همان چیزی است که دانشمندان بیمارستان کودکان فیلادلفیا یا «چاپ» (CHOP) در پنسیلوانیای ایالات متحده، برای نجات جان نوزادانی که به شدت نارس به دنیا میآیند، پیشنهاد کردهاند.
آنها در حال توسعه چیزی هستند که آن را «رحم مصنوعی» یا محیط خارج رحمی برای رشد نوزاد مینامند. این دستگاه که «اکستند» (Extend) نامیده میشود، برای رشد یک جنین از لقاح تا تولد طراحی نشده است. چنین کاری حتی اگر مورد نظر برخی باشد، غیرممکن است. هدف این وسیله، کمک به افزایش میزان بقای نوزادان بسیار نارس است که با انبوهی از مشکلات احتمالی سلامتی، در طول زندگی خود مواجه خواهند بود.
یک بارداری سالم معمولا حدود ۴۰ هفته طول میکشد و نوزادان از حدود هفته ۳۷ به عنوان نوزاد کامل شناخته میشوند. با این حال، گاهی اوقات مشکلاتی در بارداری رخ میدهد که ممکن است منجر به زایمان زودرس شود.
خوشبختانه، با پیشرفتهای عظیم در پزشکی اطفال در دهههای اخیر، اکثر نوزادان نارس زنده میمانند و با عوارض کمی از بیمارستان مرخص میشوند. دادههای اخیر نشان میدهد که اگر مراقبتهای ویژه ارائه شوند، حتی نوزادان با ۲۲ هفته بارداری نیز ۳۰ درصد شانس زنده ماندن دارند.
استفانی کوکورا، متخصص نوزادان در بیمارستان کودکان «مرسی» در کانزاس سیتی میگوید: «صادقانه بگویم، نوزادان ۲۸ هفتهای و حتی ۲۷ هفتهای به طور کلی بسیار خوب عمل میکنند. اما واقعاً نوزادانی که در ۲۲ تا ۲۳ هفته متولد میشوند، نتایجشان به حدی وخیم است که نمیتوانیم مطمئن باشیم کیفیت زندگی که به دست میآورند قابل قبول است.»
نوزادانی که اینچنین به دنیا میآیند، اغلب با چالشهای شدید سلامتی مواجه میشوند. این نوزادان در لحظه تولد کمتر از ۹۰۰ گرم وزن دارند و اعضای حیاتیشان مانند قلب، ریهها، اعضای گوارشی و مغز هنوز به اندازه کافی توسعه نیافتهاند تا بدون مراقبتهای پزشکی شدید، زنده بمانند.
عوارض کوتاه مدت که به طور مکرر بروز میکنند شامل انتروکولیت نکروزان (NEC) است؛ یک بیماری جدی که در آن بافتهای روده ملتهب شده و آرام آرام از بین میروند. نوزادان در این سن همچنین بسیار مستعد عفونت، گندخونی (سپتیسمی) و شوک عفونی هستند؛ افت مرگبار فشار خون که میتواند به ریهها، کلیهها، کبد و سایر اعضا نیز آسیب برساند.
علاوه بر اینها، این احتمال وجود دارد که نوزادان بسیار نارس در درازمدت با مشکلات دیگری نیز روبهرو شوند؛ از آن جمله فلج مغزی، مشکلات یادگیری متوسط تا شدید، مشکلات بینایی و شنوایی و آسم. حتی تکنولوژیهایی که برای نجات جان نوزادان طراحی شدهاند – دستگاه اکسیژنرسانی و تنفس – میتوانند به ریههای شکننده نوزادان آسیب برسانند.
جرج مایچالیسکا، استاد جراحی و متخصص زنان و زایمان در بیمارستان کودکان «سیاسمات» در دانشگاه میشیگان میگوید: «در مراحل خیلی زود در حاملگی، ریهها هنوز در حال توسعه هستند و باید پر از مایعات باشند.»
او ادامه میدهد: «اما هنگامی که نوزادان به طور بسیار نارس متولد میشوند، ما یک لوله اندوتراکئال در نای آنها قرار میدهیم و هوا و اکسیژن را با تنش و فشار بالا به ریههایشان میفرستیم؛ کاری که حالا به شکل مستند میدانیم به ریهها آسیب میزند.»
با گذشت زمان، این آسیبها منجر به زخم شدن ریهها و وضعیتی به نام دیسپلازی برونکوپولمونری یا بیماری مزمن ریه میشود. این کودکان، اغلب بیمارستان را ترک میکنند و برای بقیه عمرشان نیاز به حمایت طولانی مدت اکسیژن و تنفس مکانیکی دارند.
تنفس به این شکل میتواند خطر نابینایی شبکیهای را نیز افزایش دهد. عروق خونی که شبکیه چشم را تغذیه میکنند تا آستانه تولد، کاملا شکل نمیگیرند. اکسیژن بیش از حد میتواند رشد عروق خونی جدید و غیرطبیعی را تحریک کند که در نهایت میتواند منجر به جدا شدن شبکیه شود.
ایده پشت رحم و جفت مصنوعی این است که ریهها را به کلی از معادله خارج کنیم و اجازه دهیم جنین در یک محیط امن به توسعه خود ادامه دهد تا نوزاد آماده اولین تنفس خود شود.
سه گروه اصلی در حال کار بر روی این تکنولوژی جدید هستند. هر سه از یک روش درمانی به نام «اکسیژندرمانی غشایی خارج از بدن» یا اکمو (Ecmo) الهام گرفتهاند؛ نوعی حمایت مصنوعی از حیات که میتواند به فردی که ریهها و قلبش به درستی عمل نمیکند، کمک کند. در اکمو، خون از بدن بیمار به دستگاهی که دیاکسیدکربن را حذف و اکسیژن اضافه میکند، پمپاژ میشود. خون اکسیژنه سپس به بافتهای بدن بازگردانده میشود.
این روش اجازه میدهد خون، قلب و ریهها را دور بزند و به این اعضا اجازه استراحت و بهبود بدهد. اکمو میتواند برای نوزادان بزرگتر استفاده شود، اما برای نوزادان بسیار نارس مناسب نیست. هر سه تیم در تلاش هستند تا این تکنولوژی را کوچک کرده و آن را با وضعیت نوزادان نارستر، تطبیق بدهند.
با این حال، تفاوتهای ظریفی بین دستگاههای مختلف در حال توسعه وجود دارد.
دانشمندان در بیمارستان «چاپ»، به رهبری الن فلیک، جراح جنینی، برنامه دارند تا نوزادان نارس را در کپسولهای پر از مایعی غوطهور کنند که با تقلید از مایع آمنیوتیک رحم طراحی شدهاند. سپس جراحان رگهای خونی کوچک بند ناف نوزاد را به دستگاهی مشابه اکمو متصل میکنند. خون درست مانند حالت طبیعی، به وسیله قلب جنین در سیستم پمپاژ میشود.
در سال ۲۰۱۷، فلیک و همکارانش هشت بره نارس با سنی معادل ۲۳ تا ۲۴ هفته انسانی را به مدت چهار هفته با استفاده از رحم مصنوعی زنده نگه داشتند. در این مدت برهها به طور عادی به نظر میرسیدند و حتی پشمهایشان هم رشد کرد.
در مقابل، تیم جرج مایچالیسکا در دانشگاه میشیگان چیزی را توسعه میدهند که آن را «جفت مصنوعی» مینامند. در برنامه آنها، به جای غوطهور کردن کل جنین در مایع، با استفاده از لولههای تنفسی، ریههای نوزاد با یک مایع ویژه توسعه یافته پر خواهد شد. سیستم آنها مشابه ماشینهای سنتی اکمو، خون را از قلب، از طریق ورید ژوگولار تخلیه میکند، اما خون اکسیژنه را از طریق ورید بند ناف باز میگرداند.
مایچالیسکا میگوید: «من یک پلتفرم میخواستم که به راحتی برای اکثر نوزادان در دسترس باشد و بتواند در بخشهای مراقبت ویژه نوزادان استفاده شود.»
او ادامه میدهد: «این تکنولوژی قصد ندارد جایگزین تمام عملکردهای جفت شود. بلکه تمرکز آن بر تبادل گاز و حفظ فشار خون، ضربان قلب و گردش خون جنینی است، در حالی که اعضای نارس محافظت شوند و به رشد خود ادامه دهند.»
در یک آزمایش اخیر از جفت مصنوعی، برههای نارس که با ماشین حفظ میشدند، به مدت ۱۶ روز، تا قبل از اینکه زیر دستگاه تنفس مکانیکی قرار بگیرند، زنده ماندند. در این مدت، ریهها، مغز و سایر اعضای آنها به خوبی به رشد خود ادامه دادند.
گروه سوم، تیمی از استرالیا و ژاپن است که در حال توسعه رحم مصنوعی به نام درمان محیط رحمی خارجبدنی یا ایو (Eve) هستند. کلمه ایو در زبان انگلیسی به معنای حوا نیز هست. هدف این روش این است که جنینهای نارس و بیمارتر از دو گروه دیگر را درمان کند.
مت کمپ، استاد زنان و زایمان در دانشگاه ملی سنگاپور که رهبر پروژه ایو (Eve) است میگوید: «ما اکنون در نقطهای هستیم که میتوانیم یک جنین بره ۵۰۰ گرمی را به مدت دو هفته در حالتی که به شکل کلی از نظر فیزیولوژیکی در شرایطی عادی است، نگه داریم.»
او ادامه میدهد: «این یک دستاورد نسبتاً خوب است، اما از سوی دیگر، رشد این جنینها غیرطبیعی است.»
بیشتر آزمایشهایی که با استفاده از جفتها و رحمهای مصنوعی انجام شدهاند، روی جنینهای برهای که به طور طبیعی سالم هستند، انجام شدهاند. به بیان دیگر اگر این برهها، زودتر از موعد از بدن مادرشان بیرون آورده نشده بودند، در رحم مادرشان به رشد کامل میرسیدند. مشکل این است که تولد نوزادان بسیار نارس، اغلب به دلیل مشکلات جسمی که در مادر یا خود جنین بروز میکنند، رخ میدهد. بنابراین درمان آنها دشوارتر است.
کمپ میگوید: «در تنها آزمایشی (از حیوانات) که با جنینهای نسبتاً آسیب دیده انجام دادهایم، مدیریت این حیوانات بسیار دشوارتر بود.»
او اضافه میکند: «رشد آنها بسیار بدتر است و بسیار دشوار است که بتوانیم فشار خون و جریان خون آنها را در حالت عادی نگه داریم. بله، ما پیشرفتهای خوبی داریم، اما هنوز کارهای زیادی داریم که باید انجام دهیم.»
پس چه زمانی ممکن است جفتها و رحمهای مصنوعی را در بیمارستانها ببینیم؟ بیمارستان «چاپ» احتمالا در خط مقدم توسعه این فناوری است.
این تیم اخیراً از اداره غذا و داروی ایالات متحده (FDA) درخواست اجازه برای شروع آزمایشهای انسانی دستگاه «اکستند» را کرده است. این در حالی است که مایچالیسکا امیدوار است در حدود سه یا چهار سال به آزمایشهای بالینی انسانی برسد. او زمانی میتواند این کار را انجام بدهد که تیمش موفق شود سیستم موردنظرشان را آنقدر کوچک کند که برای رگهای خونی کوچک یک نوزاد انسان مناسب باشد.
با این حال، کمپ همچنان فکر میکند که پرسشهایی اساسی درباره چگونگی رشد جنینها در رحمهای مصنوعی وجود دارند که باید قبل از شروع آزمایشها، پاسخشان روشن شود.
کمپ میگوید: «ما فکر میکنیم این مسالهای بسیار واضح و بدیهی است که یک جنین بسیار کوچک، توانایی هدایت رشد خود را به روش معمول نداشته باشد. و چنین وضعیتی، وقتی که جنین بیمار باشد، بسیار دشوارتر هم هست.»
او ادامه میدهد: «بنابراین ما در حال بررسی نقش جفت در هدایت این فرآیندهای معمول رشد هستیم. این کاری است که ما در حال انجامش هستیم. و هر قدر بخواهم دست پایین بگیرم، باز هم باید بگویم که این یک کار بسیار بزرگ است.»
علاوه بر این، ملاحظات اخلاقی هم وجود دارد. استفانی کوکورا اخیرا در مقالهای استدلال کرد که تفاوتهای ظریفی بین تکنولوژیهای مختلف وجود دارد و این تفاوتها موجب میشوند تا در مواجهه با این فناوریها، چالشهای اخلاقی منحصر به فردی شکل بگیرند. به عنوان مثال، چون هر دو تیم «ایو» و «چاپ» نیاز دارند که یک کانولا به بند ناف متصل کنند، نوزادان باید بلافاصله از مادر به دستگاه منتقل شوند، زیرا شریان بند ناف به سرعت پس از تولد بسته میشود. بنابراین، مادرانی که در غیر این صورت میتوانستند به طور طبیعی زایمان کنند، باید سزارین زودهنگام داشته باشند.
کوکورا میگوید: «وقتی شما سزارین زودهنگام دارید، نمیتوانید آن را به همان روشی که در موعد مقرر انجام میدهید، انجام دهید.»
او ادامه میدهد: «این شامل برشی است که از لایه عضلانی رحم میگذرد و این میتواند بر بارداریهای آینده تأثیر بگذارد، مثلاً اینکه آیا میتوانند به طور طبیعی زایمان کنند یا نه.»
این روش خطرات بیشتری نسبت به زایمان طبیعی دارد و در نتیجه، مسائل مربوط به رضایت آگاهانه را مطرح میکند.
کوکورا میگوید: «فکر میکنم یکی از بزرگترین چالشها این است که چگونه والدین منتظر را در مورد این آزمایش مطلع کنیم.»
او اضافه میکند: « والدینی را تصور کنید که با این وضعیت واقعاً غمانگیز مواجه هستند، به آنها در مورد نتایج بد در ۲۲ هفتگی بارداری مشاوره داده شده و ممکن است واقعا مشتاق راه و روشی جدید باشند، حتی اگر /این روش/ قبلا آزمایش نشده باشد. والدین هر کاری برای نوزاد خود میکنند.»
مسئله دیگر برای انتقال فوری نوزاد به سیستم «اکستند» این است که فرصتی برای ارزیابی اینکه آن نوزاد چگونه با درمانهای معمولی عمل میکرده، وجود ندارد.
مایچالیسکا میگوید: «شما دادههای زیادی جز سن حاملگی ندارید که تصمیم بگیرید چه کسی به سیستم اکستند منتقل شود. زیرا نوزاد هنوز به دنیا نیامده است، بنابراین نمیدانید چگونه عمل میکند.»
این ممکن است به معنای این باشد که نوزادانی که در صورت نبود این تکنولوژی جدید، میتوانستند با درمانهای سنتی خوب کنار بیایند، حالا با تکنولوژی جدیدی که قبلا آزمایش نشده و خطرات آن کمتر مشخص است، درمان شوند. با این حال، مایچالیسکا معتقد است «اکستند» برای نوزادان بسیار نارس در سن ۲۲-۲۳ هفتهای که به شدت با مرگ و میر و بیماریهای زیادی مواجه هستند، مفید خواهد بود.
چون این تکنولوژی خون را از ورید ژوگولار خارج میکند نه شریان بند ناف، پزشکان زمان بیشتری برای قرار دادن نوزادان بر روی جفت مصنوعی مایچالیسکا دارند. این به پزشکان اجازه میدهد تا نوزادان را پس از تولد به صورت ریسک طبقهبندی کنند، با هدف اینکه تنها نوزادان بیمار از این درمان بهره ببرند. نوزادان همچنین میتوانند ابتدا با درمانهای معمولی درمان شوند و سپس اگر به این درمانها پاسخ مناسبی ندادند، به جفت مصنوعی منتقل شوند. برخلاف دو تکنولوژی دیگر، مادران همچنین میتوانند نوزادان خود را به طور طبیعی به دنیا بیاورند.
فارغ از اینکه کدام یک از این فناوریها زودتر به مرحله آزمایش انسانی میرسد، اولین شرکتکنندگان در آزمایشها احتمالا نوزادانی خواهند بود که قبل از ۲۴ هفته متولد شدهاند و با روشهای درمانی معمولی شانسی برای بقای خوب ندارند.
مایچالیسکا میگوید: «فکر میکنم این تکنولوژی زمینه نارس بودن را متحول خواهد کرد و روشهای جفت مصنوعی و اکستند در عمل بالینی، مکمل خواهند بود.»
او ادامه میدهد: «اما این تکنولوژی همچنین بدون خطرات بالقوه نیست که باید در یک آزمایش اولیه ایمنی ارزیابی شود. فکر میکنم کاربرد اولیه این تکنولوژی باید بر روی نوزادانی که شانسی برای بقا ندارند، آزمایش شود و بعد از اینکه خطرات و اثربخشی این تکنولوژی تعیین شد، به نوزادان نارس بیشتر گسترش یابد.»
هر سه تکنولوژی در صورتی که موفقیتآمیز باشند، به والدینی که به طور غیرمنتظرهای وارد زایمان زودرس میشوند، امید بسیار زیادی خواهد بخشید.